
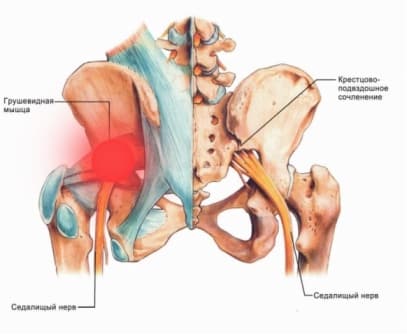
Синдром грушевидной мышцы (СГМ) – боли в области ягодиц с распространением на нижнюю конечность. Заболевание чаще встречается при ущемлении спинномозговых корешков на уровне L5-S1 (между поясничным и крестцовым отделом позвоночника). В результате происходит рефлекторное напряжение мышцы и компрессия седалищного нерва. Причины синдрома грушевидной мышцы: травмы спины, растяжение и перетренированность ягодиц, остеохондроз, протрузии и грыжи межпозвонковых дисков, асимметрия таза, неудачные внутримышечные инъекции, переохлаждение, опухоли позвоночного столба, инфекции в малом тазу. Симптомы и лечение синдрома грушевидной мышцы зависят от характера поражения.

Содержание
Классификация синдромов грушевидной мышцы
Классификация болезни отражает причину появления патологического процесса в ягодичной области.
Синдром грушевидной мышцы бывает:
- Первичный – патология возникает в толще мышц в результате повреждения, растяжения, воспаления.
- Вторичный – мышца поражается вследствие заболеваний органов малого таза и пояснично-крестцового отдела позвоночника.
В зависимости от причины выделяют:
- Вертеброгенный СГМ – развивается при поражении позвоночника.
- Невертеброгенный СГМ – возникает на фоне патологии внутренних органов.
В 50% случаев заболевание имеет вертеброгенную природу и проявляется как следствие остеохондроза и грыж позвоночного столба.
Симптомы синдрома грушевидной мышцы
Болевой синдром в области ягодиц – постоянный спутник заболевания. Дискомфорт появляется в ягодицах и распространяется на заднюю поверхность бедра, голени, в паховую область. Боль имеет тянущий характер, усиливается при ходьбе, беге, в положении на корточках и при отведении бедра.
Другие клинические признаки СГМ:
- жжение и зябкость в области ягодиц и по задней поверхности ноги;
- снижение чувствительности и угасание рефлексов на стороне поражения;
- боли в икрах, синдром перемежающейся хромоты;
- слабость в ногах, гипотрофия мышц.
В тяжелых случаях СГМ может сопровождаться нарушением работы тазовых органов, появлением недержания мочи и кала.
Диагностика синдрома грушевидной мышцы
Для выявления заболевания врач-невролог проводит опрос и осмотр пациента. Выясняет жалобы на момент обращения, время и особенности развития патологии, возможные причины возникновения. Неврологический осмотр включает изучение рефлексов, чувствительности и двигательной активности в конечности на стороне поражения. Характерный признак СГМ – уменьшение боли при разведении ног и нарастание дискомфорта во время приведения бедра. В большинстве случаев диагноз можно поставить после первичного осмотра.
С целью уточнения диагноза и выявления причины поражения проводят лабораторные и инструментальные методы обследования.
Диагностика СГМ:
- рентгенография позвоночника;
- МРТ или КТ;
- УЗИ органов, расположенных в малом тазу;
- электронейромиография;
- общий анализ крови и мочи.
При необходимости назначают консультации смежных специалистов: гинеколога, уролога, нефролога, остеопата, инфекциониста, онколога, травматолога.
Лечебная тактика при синдроме грушевидной мышцы
В период острой фазы заболевания необходимо исключить физические нагрузки. Бег, ношение тяжестей, длительное положение сидя могут усилить болевые ощущения и привести к прогрессированию недуга. По симптомам и тяжести течения патологии врач определит, как лечить СГМ.
Обычно применяют консервативные методы терапии. Назначают негормональные противовоспалительные средства, блокады с новокаином, гормональные стероидные препараты. Это позволяет бороться с болевым синдромом и воспалительной реакцией. Мышечный спазм убирают посредством миорелаксантов.
Большое внимание уделяют физиотерапии для устранения сдавливания сосудов и седалищного нерва в области поражения. Рекомендуют массаж ягодично-крестцового отдела, кинезиотерапию, лечебную физкультуру. Применяют локальную криотерапию (лечение низкими температурами), электростимуляцию мышцы, УВТ (ударно-волновую терапию). Физиопроцедуры используют на этапе затихания острого процесса.
При вторичных формах недуга лечение направлено на устранение заболевания, которое вызвало патологические изменения. При инфекциях назначают антибиотики, в случае травм и врожденных аномалий костей – оперативное вмешательство.
Редко консервативное лечение не приносит эффекта. В таких случаях проводят операции по устранению ущемления нервных корешков и седалищного нерва. При своевременно начатой терапии прогноз болезни благоприятный. Отказ от лечения может привести к нарушению двигательной функции конечности, стойкому недержанию мочи и кала.


 Личный кабинет
Личный кабинет








0